2013年1月15日
国を挙げて進む在宅での医療・介護
~「在宅医療・介護あんしん2012」から~

介護保険が開始される以前の措置の時代から、「医療と福祉の機能分担(社会的入院、長期入院の低減)」や「施設サービスから在宅サービスへの移行」は医療・福祉行政における長年の課題であり、そのための様々な施策が推進されてきた。そして、2012年に厚生労働省は一層の在宅化を推進する「在宅医療・介護あんしん2012」を打ち出した。
※記事をご覧いただく場合は「詳しく見る▼」ボタンをクリックしてください。
1.自宅で死亡する人は8人に1人
厚生労働省「人口動態調査」から、死亡場所別死亡者の割合を見ると、1951年では自宅が82.5%、病院(診療所を含む)が11.6%であったが、その後、一貫して自宅が減少する一方で病院が増加を続け、1975年を境に両者の割合が逆転し、2005年には、病院が82.4%、自宅が12.2%となった。2005年以降は、病院が微減し、介護老人保健施設※と老人ホームでの死亡が微増しているものの、2011年時点での病院・診療所や高齢者施設で亡くなる割合は8割以上であるのに対して、自宅は12.5%と病院・診療所や高齢者施設の7分の1程度である。
図:死亡者数全体に占める死亡場所別割合
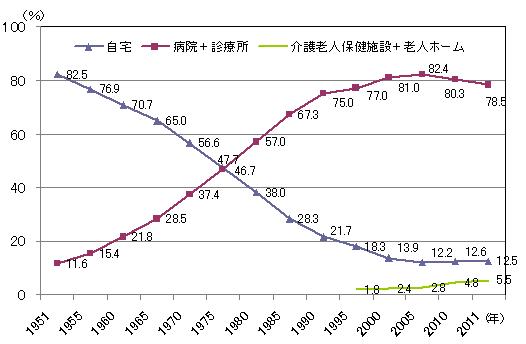
注)1994年までは老人ホームでの死亡は、自宅又はその他に含まれる。
出典)厚生労働省「人口動態調査」死亡の場所別にみた年次別死亡数より三菱UFJリサーチ&コンサルティング作成
死亡場所とは直接的にはリンクしない部分もあるが、以上はターミナル(終末期)の医療や介護が医療機関や介護施設など施設中心で行われているということを示している。しかし、自宅での療養を望む人が60%以上に達し、また、要介護状態になっても、自宅や子供・親族の家での介護を希望する人が4割を超えている現状を考えると、国民のニーズに十分応えられているとは言いがたい状況である。
※現在、高齢者福祉施設としては、介護保険が適用される施設(介護保険施設)とそれ以外があり、介護保険施設には「介護老人保健施設」、「介護老人福祉施設」、「介護療養型医療施設」があり、設置根拠や医療の給付、利用対象者、設備等の基準や人員の基準などによって分かれている。一方、介護保険施設以外の施設には「養護老人ホーム」「軽費老人ホームA型」「軽費老人ホームB型」「軽費老人ホームC型(ケアハウス)」「有料老人ホーム」等がある。これらの中で「有料老人ホーム」のみが民間が経営する施設である。なお、介護保険施設の平成23年9月末の在所者数は、介護老人福祉施設の在所者数が420,827人、介護老人保健施設が293,432人、介護療養型医療施設が71,377人、それらを合わせると、要介護(要支援含む)認定者の約6分の1に該当する合計約79万人となっている。
また、医療費は近年30兆円を超え続けているが、この医療費増大の大きな要因のひとつは高齢者への給付である。後期高齢者1人当たりの診療費は平成22年度で一般の4.6倍となっている。特に、入院に関しては7.1倍であり、高齢者の入院を減らすことが医療費低減につながると考えられている。
介護費用を考えても、今後の高齢者の増加に対応して人数当たりの施設数を現在と同水準まで増やすとすると、膨大な施設設置コストがかかる上、その後の高齢者の減少に対応する際に無駄が生じると考えられる。施設と在宅のコスト比較は諸条件によって大きく変わってくるため、安易に優劣はつけられないが、ハウスコストに着目すると施設の増設、つまり施設介護で対応する方法は現実的ではないかもしれない。
2.「在宅医療・介護あんしん2012」で推進する在宅化
以上のように国民のニーズへの対応や医療費の低減等を考えると在宅での医療・介護が望ましいが、現在の体制や予算では困難な状況である。在宅での医療・介護を支える専門職や拠点はまったく不足しており、そのための予算配分も適切ではない。高齢者の生活をシームレスに支えるための、保健、医療と福祉の(専門職や施設、制度間の)連携、施設と在宅(拠点)の連携等についても長年取り組まれていはいるが改善の余地がある。
そこで、厚生労働省では、「在宅医療・介護あんしん2012」を掲げ、2025(平成37)年を目指して取組む具体的目標を、予算・制度・診療報酬・介護報酬の各面から定めて推進している。
◆予算での対応
1)在宅チーム医療を担う人材育成(平成24年度予算1.09億円)
国が47都道府県に委託して実施する。
都道府県リーダー研修、150人の地域リーダーの養成など
2)実施拠点となる基盤整備(同23億円)
在宅サービス拠点の充実(
複合型サービス事業所など)
在宅医療連携拠点(訪問看護ステーションなど)
→地域の在宅医療に関わる多職種が一堂に会する場を設定する(年4回以上)。
(2)在宅医療従事者の負担軽減の支援 →24時間対応の在宅医療提供体制の構築(3)効率的な医療提供のための多職種連携
→連携拠点に配置された介護支援専門員の資格を持つ看護師等と医療ソーシャルワーカーが、地域の医療・福祉・保健資源の機能等を把握し、地域包括支援センター等と連携しながら、様々な支援を包括的かつ継続的に提供するよう関係機関に働きかける。
(4)在宅医療に関する地域住民への普及啓発 →フォーラムや講演会等開催、パンフレット配布(5)在宅医療に従事する人材育成
3)個別の疾患等に対応したサービスの充実(同11億円)
◆制度的対応(医療計画・介護保険事業計画)
- 在宅医療に関する達成すべき目標や医療連携体制等を医療計画に盛り込むこととし、介護保険事業計画との連動の重要性等を記載した「在宅医療の体制構築に係る指針」を提示(24年度中に各都道府県で策定作業→25年度から5年間の新計画)
- 在宅医療の法的位置づけを含め、医療法改正について検討
1)医療計画の見直し
2)在宅医療の体制
3)第5期(平成24〜26年度)介護保険事業計画の策定
地域包括ケアをめざす為、日常生活圏域ニーズ調査を実施し、地域の課題・ニーズを的確に把握。
認知症支援策、在宅医療、住まいの整備、生活支援を位置付ける。
◆診療報酬・介護報酬
在宅医療・介護を重点的に評価・加算する。
1)在宅医療を担う医療機関の機能の強化
2)介護報酬改定について
- 日中・夜間を通じた定期巡回・随時対応サービスの創設(新サービス)
- 訪問看護と小規模多機能型居宅介護の一体提供の複合型サービスの創設(新サービス)
- 訪問看護と訪問リハの蓮会の推進
- 短時間型通所リハにおける個別リハの充実
- 在宅復帰支援機能の強化(老健)
- 介護職員処遇改善加算の創設
- 人件費の地域差の適切な反映 など
3)在宅医療・介護に関連した介護報酬改定
- 24時間訪問サービス(定期的な訪問と随時の対応の組み合わせ)
- 複合型サービス
出所)厚生労働省資料より抜粋 注)太字:三菱UFJリサーチ&コンサルティング
上記推進に係る平成24年度予算35億円が、他施策と比較して十分かという疑問は残るものの、在宅化を施策目標として特だしして、具体的目標を設定した点は評価できる。今回は厚生労働省担当部分であるため、人材の育成や拠点整備等が話題の中心であったが、国全体の施策としては、医療・介護分野における産業振興、特に、ICTを含むロボット技術における介護現場への貢献等が打出されており、これらの技術革新やものづくりとも連動させた新たな在宅医療・介護のデザインが求められる。
編集人:井村 編集責任者:瀬川
編集協力:三菱UFJリサーチ&コンサルティング株式会社






